Telemedizin - Lösung für strukturelle Defizite in der Patientenversorgung
07.10.2015 -
Von der Telemedizin erhoffen sich Politiker vor allem Lösungen für strukturelle Defizite in der Patientenversorgung, besonders in ländlichen Regionen.
Die Kostenträger nehmen meist Risikopopulationen ins Visier, also Erkrankungen, die die Volkswirtschaft belasten. Für Ärzte steht neben der Sicherstellung der medizinischen Versorgung die Verbesserung der Behandlungsqualität im Vordergrund. Dabei wird unter Telemedizin die ärztliche Diagnostik und Therapie durch Überbrückung einer räumlichen Distanz mit Hilfe der Telekommunikation verstanden. Das Angebot ist groß, doch die Mehrzahl der Projekte in diesem Bereich kommt nicht über Machbarkeits- und Akzeptanzstudien hinaus – die Datenlage zur Wirksamkeit telemedizinischer Ansätze ist überschaubar.
Nur TEMPiS in Versorgung angekommen
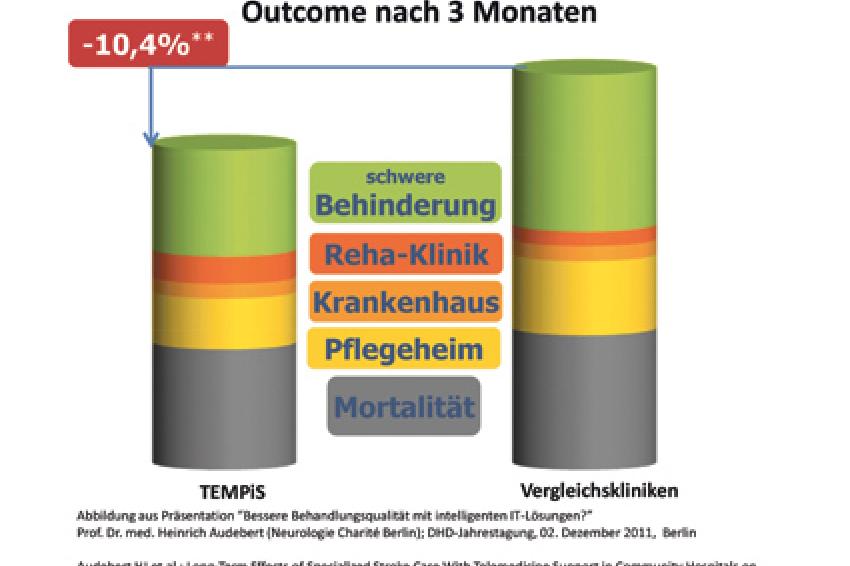
Bislang gilt die Evidenz für Outcome und Kosteneffektivität nur im TeleStroke-Unit-Konzept TEMPiS (Telemedical Project for Integrative Stroke Care) als erwiesen. Hier wurde belegt, dass die integrierte Schlaganfallversorgung in einem Netzwerk aus Kliniken und Stroke-Units in der Region Süd-Ost-Bayern zu einer signifikanten Verbesserung der Patientenprognose führt. Mit TEMPiS konnten Sterblichkeit, Hospitalisierung und bleibende Behinderungen reduziert werden.
Durch die telemedizinische Betreuung zu jeder Tag- und Nachtzeit verbesserte sich auch die Qualität der Schlaganfalltherapie insgesamt. Die Patienten erhielten eine rechtzeitige Diagnostik, spezifische Therapie und frühe rehabilitative Behandlung.
Über 7.000 Patienten sind seit Gründung des Netzwerks im Jahr 2003 behandelt worden, 37.000 Telekonsile und 3.200 systemische Lysetherapien (medikamentöse Gerinnselauflösung) wurden bisher durchgeführt. 2006 wurde TEMPiS in den Regelbetrieb der Krankenkassen aufgenommen, das Netzwerk ist Teil des Klinikverbunds Bayern.
STEMO zur rechtzeitigen Behandlung
Beim STEMO-Projekt (Stroke-Einsatz-Mobil) zur Beschleunigung der Rettungskette bei Schlaganfällen konnte eine Verkürzung der Zeit vom Notruf bis zur Einleitung der Behandlung nachgewiesen werden – die Zeitspanne reduzierte sich um 25 Minuten. Dabei war die Behandlung genauso sicher wie im Krankenhaus. Durch das Alarmieren von STEMO erhielten mehr Patienten eine Lysetherapie, die Behandlungsrate stieg von 21 auf 33 %. STEMO wird vom Zukunftsfonds der Charité und der Feuerwehr in Berlin mit 1,93 Mio. € gefördert. Ziel ist es, eine zügige Diagnostik und Einleitung der Behandlung bei Schlaganfall in einem voll ausgestatteten Spezial-Rettungsfahrzeug (mobiles CT-Gerät, entsprechende Labordiagnostik) zu ermöglichen. Dabei ist der Rettungswagen kontinuierlich mit der Stroke-Unit verbunden.
Bereits in der Leitstelle werden schlaganfallspezifische Symptome abgefragt. Die Leitstelle ist auch dafür zuständig, dass der Patient in einer Klinik aufgenommen wird, die über alle notwendigen personellen und räumlichen Kapazitäten verfügt.
Tod und Hospitalisierung als Endpunkte
Den Nutzen der Überwachung bei Patienten mit Herzinsuffizienz (HI) und implantierbarem Kardioverter-Defibrillator (ICD) und kardialer Resychronisations-therapie mit Defibrillator (CRT-D) haben Kardiologen aus Leipzig untersucht (INTIME: Influence of Home Monitoring on the Clinical Status of Heart Failure Patients with an Impaired Left Ventricular Function). Die primären Endpunkte lauteten Tod jeder Ursache und nicht geplante Hospitalisierung wegen Herzinsuffizienz. Das Telemonitoring bei Herzinsuffizienz-Patienten (NYHA II/III; LVEF ≤ 35 %) zeigte Vorteile, die Mortalität war niedriger als unter Standardtherapie (3,4 versus 8,7 %).
Nicht das erwartete Ergebnis brachte TIM-HF (The Telemedical Interventional Monitoring in Heart Failure) von Kardiologen aus Berlin. 710 Patienten mit Herzinsuffizienz (NYHA II/III; LVEF ≤ 35 % plus Hospitalisation bis 24 Monate vor Randomisierung oder LVEF ≤ 25 %) wurden in die Studie einge-schlossen). Verglichen mit der Standardtherapie konnten keine signifikanten Unterschiede festgestellt werden. Allerdings wurden Risikogruppen identifiziert, die von Telemedizin profitieren. Dazu zählen instabile Patienten nach Krankenhausaufenthalt wegen Herzinsuffizienz ohne depressive Symptomatik.
Nutzennachweis: TIM-HF II
Mit einer stärkeren Selektion von Risikogruppen ist jetzt der Studien-Nachfolger TIM-HF II gestartet. Bis Ende 2014 sollen 1.500 Patienten mit Herzinsuffizienz eingeschlossen sein. TIM-HF II ist Teil des Projekts „Gesundheitsregion der Zukunft Nordbrandenburg – Fontane“. Das Projekt wird mit 21,2 Mio. € vom BMBF (Bundesministerium für Bildung und Forschung), vom Land Brandenburg und vom EFRE (Europäischen Fonds für Regionale Entwicklung) gefördert.
Fontane soll die Betreuungsqualität im strukturschwachen ländlichen Raum durch sektorenübergreifenden Einsatz moderner Informationstechnologien und biomarkerbasierter Diagnostik- und Therapiesteuerung optimieren. Ziel von TIM-HF II ist der Beleg, dass ein telemedizinischer Ansatz bei Patienten mit chronischer Herzinsuffizienz hinsichtlich ungeplanter Hospitalisierung, Tod und Lebensqualität im Vergleich zur Standardtherapie überlegen ist.