Wachstumsmarkt Psychiatrie: Förderpotential der Integrierten Versorgung ist für die Psychiatrie nicht ausgeschöpft
18.03.2013 -
Wachstumsmarkt Psychiatrie: Förderpotential der Integrierten Versorgung ist für die Psychiatrie nicht ausgeschöpft. Die gesetzlich festgeschriebenen Finanzierungsmöglichkeiten zur Integrierten Versorgung sind für die Psychiatrie bei weitem nicht ausgeschöpft.
Millionenbeträge bleiben in diesem Bereich ungenutzt. Dies meinte Dr. Werner Kissling, Leiter des Centrums für Disease Management, Psychiatrische Klinik der Technischen Universität München, bei einer Pressekonferenz von AstraZeneca in Bonn.
Dabei soll es gerade in der Psychiatrie möglich sein, die mit solchen Programmen verknüpften Hoffnungen zu erfüllen: Die Krankenkassen wollen sparen, die Leistungserbringer wollen die Finanzierung wünschenswerter, aber bislang unbezahlter Leistungen.
So hatten die Kliniken keinen Anreiz, mit aufwändigen Maßnahmen die Noncompliance ihrer Patienten zu verringern und so die für die Kassen teuren Wiederaufnahmen zu verringern, verdeutlichte Kissling.
Auch die Niedergelassenen bekommen pro Monat für die Behandlung eines schizophrenen oder depressiven Patienten 20 € und können dafür keine Motivationsprogramme für die Rezidivprophylaxe anbieten.
Die Regelungen zur Integrierten Versorgung ändern dies, meint Kissling, der als Beispiel das von Astra- Zeneca geförderte „Münchner Modell“ erläuterte. Es setzt auf die Besserung der Compliance und die Intensivierung der intersektoralen Zusammenarbeit.
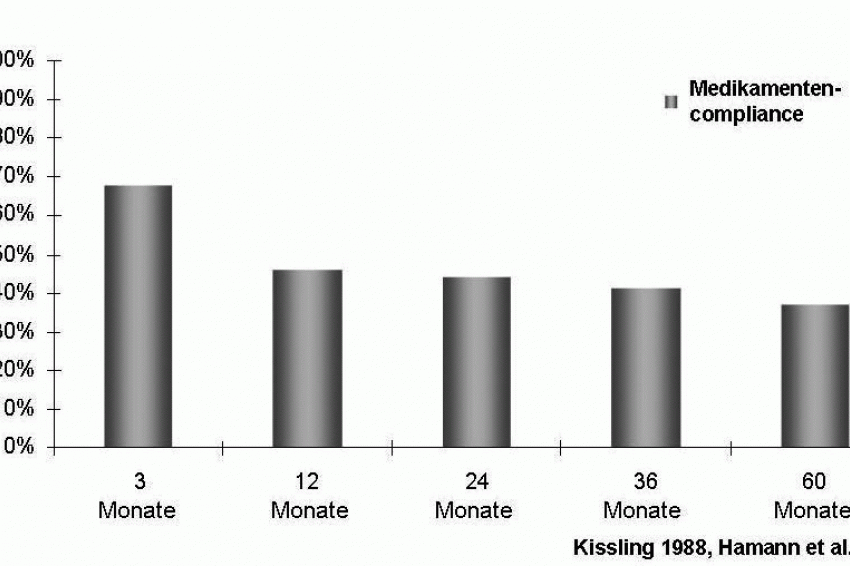
Dies beginnt mit einer detaillierten Untersuchung der individuellen Ursachen für noncompliantes Verhalten (siehe Abb. 1). Ein individuelles Compliance-Programm wird mit dem Patienten vereinbart.
Dazu gehört u.a. die Psychoedukation für Patienten und Angehörige. Die Patienten können sich kurz vor ihrer Entlassung einmal beim weiterbehandelnden Nervenarzt vorstellen. Dieser erhält dafür ein angemessenes Honorar.
Fallkonferenzen mit Klinikern und Niedergelassenen erleichtern die Abstimmung. Bezahlt wird über einen Vertrag zur Integrierten Versorgung mit den Betriebskassen, die mit Einsparungen durch die Verringerung der Wiederaufnahmeraten rechnen.
Das Münchner Modell zur Integrierten Versorgung ist laut Kissling das einzige, für das bereits nachgewiesen wurde, dass es zur Verbesserung der Behandlungsqualität und deutlichen Senkung der Gesamtkosten führt.
Dabei steht der Psychiatrie ein Förderpotential von rund 10% der jährlich 700 Mio. € für innovative sektorübergreifende Versorgungsmodelle zu. Bislang wurde dies kaum ausgeschöpft. Gerade einmal 25 Verträge über insgesamt 7 Mio. € wurden abgeschlossen.
Einige Krankenkassen haben nun angekündigt, das Münchner Versorgungsmodell als Rahmenkonzept für Anträge bevorzugt zu akzeptieren.
Aber auch ohne den Griff in den Topf der Integrierten Versorgung lassen sich innovative Versorgungsmodelle umsetzen. Über den normalen Pflegesatz rechnet Dr. Dietrich Eck, Ärztlicher Leiter der Behandlungseinheit Schizophrenie (BES), Asklepios Klinik Nord, Hamburg, ab.
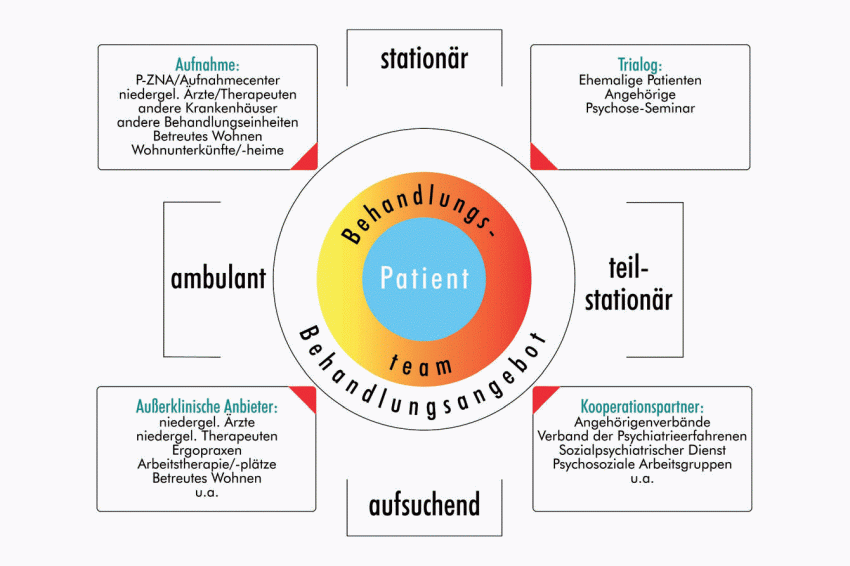
In einem flexiblen Modulsystem werden hier von ein und demselben Behandlungsteam sowohl stationäre, teilstationäre, ambulante als auch – wenn notwendig – aufsuchende Behandlungsangebote gemacht (siehe Abb. 2).
Die Einbeziehung des außerklinischen Umfeldes spielt eine wesentliche Rolle, z.B. im Rahmen der gemeinsamen Supervision oder durch Übergabegespräche mit dem nachbehandelnden Arzt.
Ebenso wichtig ist laut Eck die aktive Einbindung der Angehörigen, etwa durch Familientherapeutische Gespräche oder Psychoedukationsgruppen. Der schriftliche Abschluss einer „Behandlungsverabredung“ ist Teil des BES-Konzeptes.
Darin werden die individuellen Behandlungswünsche des Patienten für jetzige und auch spätere Behandlungen erfasst.
Auch in der BES sollen teure Rückfälle seltener werden und die Lebensqualität steigen.
Welche Vorteile die BES hat, wird derzeit anderthalb Jahre lang evaluiert. So soll die Basis geschaffen werden, um auch bei den Kostenträgern verstärkt Unterstützung zu finden.
Die Medikamenten-Adhärenz spielt dabei eine wichtige Rolle. Darauf macht Prof. Siegried Kasper, Leiter der Klinischen Abteilung für Psychiatrie an der Medizinischen Universität Wien, aufmerksam.
Moderne Atypika wie Quetiapin (Seroquel) tragen dazu bei, die stationäre Behandlungsdauer zu verkürzen, die Medikamenten-Compliance zu verbessern und dadurch langfristig Rückfälle und Rehospitalisierungen zu vermeiden.
Somit schaffen sie die Grundlage für integrierte Versorgungsmodelle. Hier sieht sich Astra- Zeneca gut im Rennen. Das Unternehmen fördert die Evaluierungsmaßnahmen beider Modelle. „Die Betroffenen bestmöglich zu versorgen, ist eine große Herausforderung“, so Dr. Stefan Busch, Marketingleiter des Bereichs AstraZeneca ZNS.
„Entscheidend ist es dabei, dass alle an der Therapie Beteiligten an einem Strang ziehen, um gemeinsam tragfähige Lösungen für die Zukunft zu entwickeln.“
Dr. Lutz Retzlaff, Neuss