Bessere Betreuung bei Parkinson trotz steigender Patientenzahlen?
15.06.2018 -
Die Parkinsonsymptome sind sehr gut behandelbar. Doch die Patientenzahl steigt schneller als die Zahl der Spezialisten. Ein gewaltiges Problem, das innovative Lösungen erfordert.
Mehr als andere neurologische Erkrankungen stellt die Parkinsonerkrankung eine versorgungsmedizinische Herausforderung dar. Nach der Alzheimererkrankung ist sie die zweithäufigste neurodegenerative Erkrankung mit einer altersabhängigen Prävalenz von bis zu 2% bei über 60jährigen. Bedingt u.a. durch die demographische Entwicklung wird von einer Verdopplung der Patientenzahlen bis 2030 ausgegangen: Ein Effekt, von dem Sachsen mit der im Bundesdurchschnitt ältesten Bevölkerung besonders betroffen sein wird.
Ein wesentlicher Unterschied zu anderen neurodegenerativen Erkrankungen besteht jedoch in den außerordentlich guten Behandlungsmöglichkeiten der Parkinsonerkrankung. Auch wenn diese (nur) symptomatisch sind, sind die Behandlungsmöglichkeiten vergleichbarer Erkrankungen deutlich eingeschränkter.
Große versorgungsmedizinische Herausforderungen
Der Krankheitsverlauf wird grob in zwei Phasen unterteilt: Der Frühphase, auch etwas euphemistisch „Honeymoon“ genannt, während der es den Patienten verhältnismäßig gut geht und die im Vordergrund stehenden motorischen Symptome durch eine wenig komplexe Dopaminersatztherapie gut beherrscht werden können. Den wesentlich längeren Teil Ihrer Erkrankung (20 Jahre oder sogar länger) verbringen die Patienten jedoch in der Spätphase, die gekennzeichnet ist durch eine immer komplexere Symptomkonstellation aus motorischen (z.B. zunehmende Gangunsicherheit) und nicht-motorischen Symptomen (z.B. Halluzinationen, Verhaltensstörungen). Zudem unterliegen diese Symptome bedingt durch das abnehmende therapeutische Fenster immer stärkeren Schwankungen (Fluktuationen). Erfreulicherweise steht ein reichhaltiges Potpourri an Therapien dem gegenüber, das es ermöglicht, auch in dieser komplexeren Situation Symptome zu lindern und damit Lebensqualität der Patienten zu bewahren. Besonders hervorzuheben sind dabei kontinuierliche Therapieverfahren wie die Tiefe Hirnstimulation (THS) oder Medikamentenpumpentherapien, die für viele Patienten die ideale Antwort auf das abnehmende therapeutische Fenster und die dadurch bedingten Fluktuationen darstellen.
Komplexe Symptomkonstellationen in Kombination mit komplexen, aber gut wirksamen Therapieoptionen bedeuten: Für die erfolgreiche Umsetzung ist ein hohes Maß an Spezialwissen und therapeutischer Erfahrung Grundvoraussetzung.
Somit ist es nicht verwunderlich, dass diverse Studien gezeigt haben, dass zentrale Outcome-Parameter wie Lebensqualität, Verhinderung von behindernden Komplikationen und sogar das Überleben der Patienten davon abhängig ist, ob sie Zugang zu einem Spezialisten haben.
Lokale Situation am Beispiel Universitätsklinikum Dresden
Das Universitätsklinikum Dresden (UKD) nimmt im deutschlandweiten Vergleich eine Sonderstellung ein. Es ist für den gesamten Raum Ostsachsen mit ca. 1,9 Mio. Einwohnern das einzige tertiäre Versorgungszentrum, welches das gesamte Therapiespektrum für Patienten in der Spätphase einschließlich THS anbieten kann. Klinikinterne Kennzahlen spiegeln internationale Warnungen wieder: Im Jahr 2016 wurden 56% aller am UKD behandelter Parkinsonpatienten als Notfall eingewiesen. Eine derartig hohe Notfalleinweisungsquote legt bei einer an sich gut behandelbaren chronischen Erkrankung eklatante Probleme beim rechtzeitigen Therapiezugang nahe.
Bedingt durch die demografische Entwicklung wird sich das Verhältnis zwischen zu behandelnden Patienten und Spezialisten weiter verschlechtern. Diese Herausforderung kann nur dann erfolgreich gemeistert werden, wenn Parkinsonpatienten technische Innovationen mit der gleichen Konsequenz für ihre Therapie zugänglich gemacht werden, mit der wir sie längst in den meisten anderen Lebensbereichen selbstverständlich nutzen. Die Anzahl von derzeit mindestens 8.000 Parkinsonpatienten in der Spätphase im Zuständigkeitsbereich des UKDs verdeutlichen die Dimension der schon jetzt zu bewältigenden versorgungsmedizinischen Herausforderung.
Mit dem telemedizinischen Projekt TelePark möchte sich ein Konsortium um das UKD und dem Institut für Angewandte Informatik (InfAI) aus Leipzig dieser Herausforderung stellen, bevor eine weitere Verschlechterung der lokalen Versorgungssituation eintritt.
Telemedizin wirkt für Parkinsonpatienten
Die Werkzeuge der Telemedizin scheinen wie gemacht für die Parkinsontherapie. So gibt es standardisierte Bewertungsverfahren, die beispielsweise gut per Video-Telemedizin eingesetzt werden können, wie die Unified Parkinson’s Disease Rating Scale (UPDRS). Die hohe Relevanz von motorischen Symptomen und zunehmende tageszeitliche Schwankungen sind ideale Voraussetzungen für den Einsatz von tragbarer Sensorik wie Bewegungsarmbänder. Zudem lässt sich aus idealerweise kontinuierlich und automatisch gesammelten Symptomprofilen ein mittelbarer therapeutischer Nutzen ableiten. Je genauer die Therapieschwankungen bekannt sind, desto zielgerichteter kann eine Anpassung an das individuelle therapeutische Fenster erfolgen. Ein kontinuierliches automatisiertes Monitoring sollte es auch erleichtern, rechtzeitig relevante Verschlechterungen zu erkennen, um einer drohenden Notfalleinweisung zuvorzukommen.
Während bei anderen neurologischen Krankheitsbildern seit vielen Jahren routinemäßig eine telemedizinische Mitbetreuung durch tertiäre Versorgungszentren erfolgt (insbesondere Schlaganfall), gibt es bisher kein standardisiertes telemedizinisches Versorgungskonzept für Parkinsonpatienten, das den spezifischen Herausforderungen auf dem eigentlich möglichen technischen Niveau gerecht würde. Bereits im Einsatz in Deutschland ist eine videotelemedizinische Betreuung, die alleine stehend jedoch einen relativ hohen Aufwand für Behandler und Patient bedeutet und kein kontinuierliches Monitoring ermöglicht. Eine Vielzahl von Publikationen illustriert die grundsätzliche Machbarkeit von mannigfaltigen Monitoring-Strategien, jedoch nur wenige die generelle Umsetzbarkeit in einem strukturierten Behandlungskonzept (ökologische Validität). Eine kürzlich publizierte multizentrische randomisierte kontrollierte Studie konnte jedoch zeigen, dass Telemedizin für Parkinsonpatienten sicher ist und die Ergebnisse einer konventionellen direkten Therapie erreicht werden.
Stand der Technik im Alltag, Innovation für die Versorgung
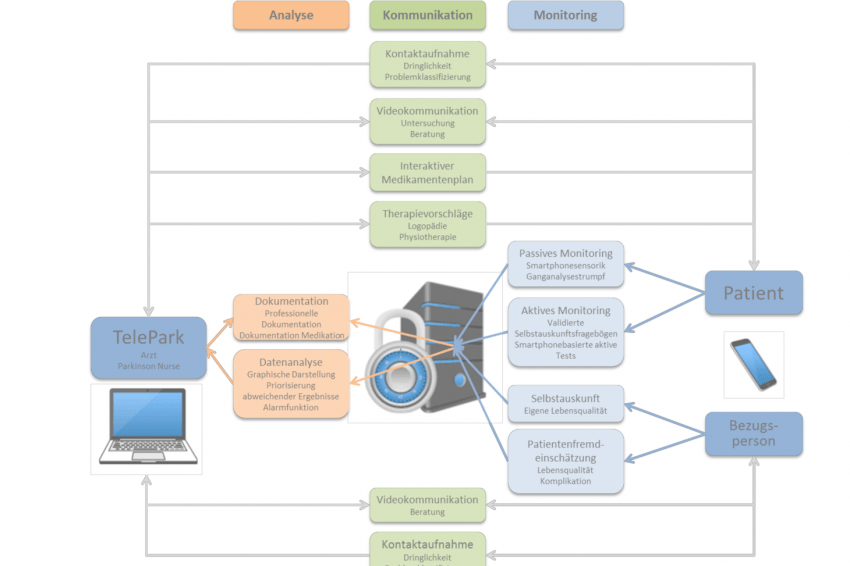
Mit dem Projekt TelePark soll die telemedizinische Behandlung von Parkinsonpatienten in der Region dauerhaft etabliert werden. Für die grundlegende Versorgung sollen gut erprobte Verfahren wie Video-Telemedizin zum Einsatz kommen. Ergänzend zu dieser unverzichtbaren Basisfunktion sollen innovativere Verfahren eingesetzt werden, wie ein kontinuierliches (semi-)automatisches Monitoring über tragbare Sensorik (z.B. Bewegungsarmbänder), Sensoren des Smartphones und aktive Tests über eine mobile App. Über eine weitere App sollen auch die nächsten Angehörigen einbezogen werden, die häufig den Krankheitsverlauf der Patienten sehr genau einschätzen können. Die hierfür genutzten Geräte (Smartphones, Bewegungsarmbänder, mobile Ganganalysesensorik) befinden sich längst in der alltäglichen Nutzung. Die eigentliche Herausforderung besteht jedoch darin, die Möglichkeiten dieser Technologien in einem integrierten Patientenbetreuungskonzept auch praktisch und verantwortlich einzusetzen.
Bezogen auf technische Innovationen soll TelePark noch einen Schritt weitergehen. Mit den kontinuierlich erhobenen Daten sollen prädiktive Modelle trainiert werden, um das Erkennen von therapierelevanten Veränderungen des Patienten zu erleichtern und damit eine schnellere Therapieanpassung zu ermöglichen.
Eine dauerhafte Patientenadhärenz soll durch die Bereitstellung von Servicefunktionen über eine mobile App für Patienten begünstigt werden. Ebenfalls unverzichtbar ist die Entwicklung einer anforderungsspezifischen Datenmanagement- und Dokumentationsplattform, um die perspektivisch steigende Patientenzahl unter Einbezug eines genaueren technikbasierten Monitorings effizient und verantwortungsvoll betreuen zu können.
Um die Effektivität von TelePark zu untersuchen, soll während des Projekts eine begleitende Evaluation durch eine kontrollierte Studie in Ostsachsen mit fast 200 Patienten im aktiven (telemedizinischen) Arm durchgeführt werden.
Kontakt
Universitätsklinikum Carl Gustav Carus Dresden
Fetscherstr. 74
01307 Dresden
Deutschland
+49 351 458 0
+49 351 458 4340
Institut für Angewandte Informatik
Goerdelerring 9
04109 Leipzig