Erste Hilfe im Schockraum
20.07.2015 - Schwer verletzte und kritisch kranke Patienten werden zunächst im Schockraum von einem speziell geschulten Team aufgenommen. Für eine reibungslose Abwicklung muss ein festgelegter Ablauf eingehalten werden.
Der Schockraum stellt die komplexe Schnittstelle zwischen der präklinischen Patientenversorgung durch den Rettungsdienst und die frühe klinische Versorgung dar. Während der Großteil der Notfallpatienten in den zentralen Notaufnahmen von Kliniken behandelt wird, müssen Schwerverletzte und kritisch Kranke aufgrund der komplexen Situation im Schockraum behandelt werden. Der Name lässt sich aus der „Aufnahmesituation“ der Patienten ableiten, d. h., sie weisen eine kritische Kreislaufsituation, also einen Schock auf. Im allgemeinen Sprachgebrauch wird der Schockraum einer Notaufnahme in der Regel für Traumapatienten vorgehalten. Kritisch kranke Patienten aus anderen Fachgebieten (Neurologie oder Innere Medizin) werden in kritischen und lebensbedrohlichen Zuständen im Reanimationsraum, dem emergency room, behandelt. In den modernen zentralen Notaufnahmen lässt sich diese fachbezogene Trennung häufig nicht mehr finden.
Allen gemeinsam ist die Vorhaltung einer umfassenden Infrastruktur und eines interprofessionellen Teams, das nach strukturierten Algorithmen die Schwerverletzten bzw. kritisch kranken Patienten vom Rettungsdienst übernimmt. Das Ziel der frühen klinischen Behandlung ist es, schnell und umfassend die „Probleme“ des Patienten zu erfassen und notwendige, oft lebensrettende, Therapiemaßnahmen einzuleiten.
Dafür muss der Schockraum rein strukturell nah an der Notaufnahme, der Rettungsdienstanfahrt bzw. dem Hubschrauberlandeplatz gelegen sein, gut ausgeschildert sein und vor allem eine ausreichende Größe aufweisen. Bezüglich der räumlichen Größe, der apparativen Ausstattung und der Vorhaltung an personellen Ressourcen werden im Weißbuch der Schwerverletztenversorgung der deutschen Gesellschaft für Unfallchirurgie (DGU) klare Empfehlungen ausgesprochen. Diese Kriterien werden u. a. bei einer Zertifizierung als Traumazentrum überprüft. Besondere Bedeutung hat der Zugriff auf apparative Diagnostikmöglichkeiten; so muss ein Ultraschallgerät im Schockraum zwingend vorhanden sein, das CT sollte im Schockraum liegen oder schnell erreichbar und die Möglichkeit für konventionelle Röntgenaufnahmen muss gegeben sein.
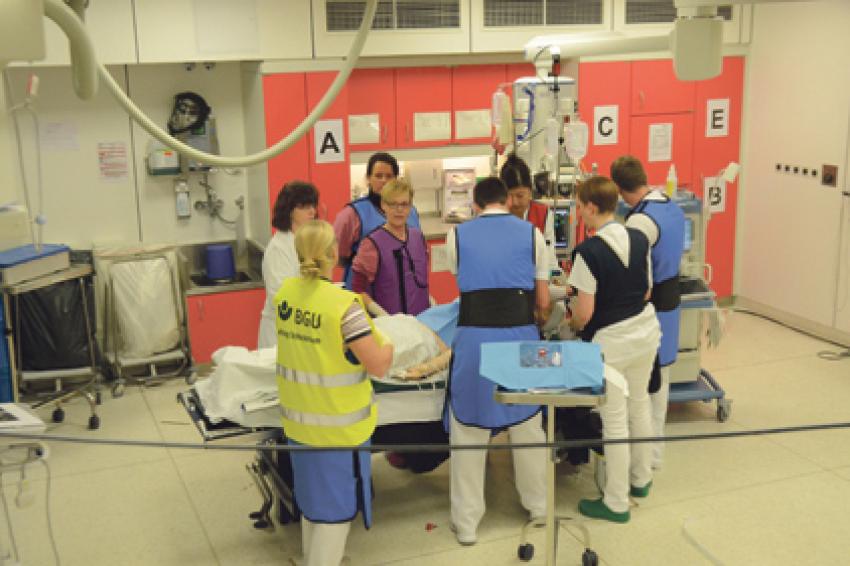
Ein typisches unfallchirugisches Schockraumteam besteht aus acht bis zehn Personen, ohne dass die im Hintergrund tätigen Mitarbeiter der Verwaltung, des Labors etc. mitgezählt werden. Es besteht aus Unfallchirurgen, Anästhesisten sowie diesen Fachdisziplinen zugeordnetem Pflegepersonal. Neben den Radiologen und MRTAs wird ein Schockraumteam je nach Bedarf um Neurochirurgen, Hals-Nasen-Ohren-Ärzte, Gynäkologen etc. erweitert. Um ein koordiniertes Vorgehen zu ermöglichen, wird ein für alle sichtbar gekennzeichneter Schockraumleiter benötigt, der in der Versorgung von Schwerverletzten erfahren ist und letztendlich die Prioritäten bei der Versorgung setzt. Wichtiger als diese äußeren Rahmenbedingungen ist jedoch ein strukturiertes Vorgehen.
Die nationale und internationale Literatur gibt eine deutliche Evidenz, dass es durch ein Abweichen von Handlungsalgorithmen im Schockraum in bis zu 5 % zu vermeidbaren Komplikationen oder gar Todesfällen (2 %) kommt. Um dieser Problematik gerecht zu werden hat sich, ausgehend von einer Initiative des American college of surgery, mittlerweile weltweit ein Schockraum-Behandlungsalgorithmus nach dem Advance-Trauma-Life-Support- Konzept (oder Äquivalent) etabliert. Hierin werden die sog. ABCDEs der Notfallmedizin nach Prioritäten abgearbeitet, worunter die Überprüfung der Vitalfunktionen und Maßnahmen zu deren Wiederherstellung und/oder Sicherung zu verstehen sind. Es gilt der Leitsatz: Behandle zuerst, was zuerst zum Tode führen könnte. In Kürze lassen sich die einzelnen Arbeitsschritte wie folgt beschreiben:
Airway:
Freimachen und Sichern des Atemweges (mit HWS-Immobilisation);
Breathing:
Ermöglichen und Erhalt einer Atmung und Sauerstoffversorgung des Körpers, ggf. Intubation und künstliche Beatmung;
Circulation:
Blutstillung und Kreislaufstabilisierung mit Infusionslösungen;
Disability:
Erhebung des Bewusstseinsstatus; Exposure und Enviroment: Untersuchung und Wärmeerhalt.
Das Vorgehen des Schockraum-Teams gliedert sich in zwei wesentliche Behandlungsabschnitte: Einen ersten, sehr raschen primary survey, in dem nach lebensgefährlichen Zustandsstörungen gefahndet wird, um diese sofort anzugehen. Nach dieser Grundstabilisierung wird differenzierter und unter Zuhilfenahme von technischen Hilfsmitteln (adjuncts) nach Verletzungsfolgen gesucht. Die Zeitvorgabe für einen Untersuchungsgang im Schockraum liegt bei 45 bis max. 60 Minuten. Um dieses einhalten zu können, ist ein reibungsloses Zusammenspiel des gesamten Teams notwendig. Nur wenn mehrere Teammitglieder in dem angewendeten Schockraumalgorithmus mit klar zugewiesenen Aufgaben geschult sind, wird sich diese Vorgabe erfüllen lassen.
Wichtige Schritte bei der Schockraumbehandlung sind die strukturierte Übernahme des Patienten vom Rettungsdienst, um Informationen zu Unfallhergang, Verdachtsdiagnosen und bisher erfolgten Maßnahmen zu erheben. Hieraus ergibt sich die Forderung, dass das Schockraum-Team den Patienten erwartet und nicht etwa die Teammitglieder nach und nach in den Schockraum „tröpfeln“. Durch moderne Dispositions- und Alarmierungshilfen der Einsatzleitstellen wird versucht, die ressourcenverzehrende „Wartezeit“ des Schockraum-Teams zu reduzieren. Durch Empfehlungen im Weißbuch der DGU und der S3-Leitlinie zur Schwerverletztenversorgung ist klar umrissen, welcher Patient einem Schockraum zugewiesen werden soll. Darin sind neben Diagnosen – z. B. Bewusstlosigkeit, Schädelhirntrauma oder Polytrauma – auch die Unfallsituation und Kinematik – z. B. Tod eines anderen Fahrzeuginsassen – berücksichtigt. So weisen große überregionale Traumazentren bis zu 800 Schockräume pro Jahr auf, wobei der Anteil der wirklich polytraumatisierten Patienten mit rund 150 dann deutlich geringer ist.
Nach dem raschen und vor allem klinischen Assessment und der Überprüfung der ABCDEs schließt sich eine diagnostische Phase an. Die Durchführung einer Computertomografie als „Traumaspirale“, d. h. Ganzkörper-CT-Diagnostik, hat die konventionelle Röntgendiagnostik in der Primärphase nahezu abgelöst. Die Forderung nach räumlicher Nähe von Schockraum und CT erklärt sich u. a. aus der Tatsache, dass heute bei rund 75 % aller Schwerverletzten sofort ein Ganzkörper-CT durchgeführt wird. Eine regelmäßige Bewertung der Situation und der bekannten Befunde im Sinne eines „Team-time-out“ hilft dabei, alle Teammitglieder auf den gleichen Wissensstand zu bringen und die Prioritäten der weiteren therapeutischen Schritte adäquat zu setzen. Neben einem differenzierten Airway-Management ist es wichtig, mit dem – bei der Behandlung von Schwerverletzten wichtigen und an die jeweiligen Labor und Kreislaufparameter angepassten – Volumen- und Gerinnungsmanagement so früh wie möglich in der Schockraumphase zu beginnen.
Zu den Maßnahmen der Schockbekämpfung und Stabilisierung der Vitalparameter gehören neben der Infusionsbehandlung ggf. die frühe Gabe von Transfusionen oder die Durchführung von lebensrettenden operativen Eingriffen im Schockraum. Hierunter fallen zum einen die Entlastung des Brustraumes (Thoraxdrainage), zum anderen können – je nach Struktur des Schockraums – aber auch operative Notfalleingriffe an Becken und Bauchraum vorgenommen werden.
Die rasche und effektive Behandlung von Schwerverletzten im Schockraum erfordert ein großes Maß an Training und Erfahrung. So wurde die Rezertifizierung als Traumazentrum auch an Mindestfallzahlen einer definierten Verletzungsschwere geknüpft. Die Teilnahme am Traumaregister DGU ist für zertifizierte Traumazentren verpflichtend. Dieses Qualitätsmanagementinstrument der wissenschaftlichen Fachgesellschaft DGU ermöglicht die Analyse von Behandlungsdaten bei der Versorgung von Schwerverletzten und stellt jeder teilnehmenden Klinik zu definierten Qualitätskriterien ein anonymes Benchmarking gegenüber dem Traumaregister-Gesamtdatensatz zur Verfügung.
Die kritische Auseinandersetzung mit Qualitätsindikatoren ist für jede Klinik Voraussetzung für eine optimale Versorgung von Schwerverletzten, ebenso wie die Etablierung von interdisziplinären Qualitätszirkeln. Insbesondere interne Abläufe im Schockraum sollten regelmäßig geübt werden. Hierzu eignen sich besonders Simulationskurse wie z. B. das Hand Over Team Training (HOTT).
So, wie die Schockraumbehandlung mit einer strukturierten Übernahme des Patienten vom Rettungsdienst beginnt, endet sie mit der Übergabe an den OP oder die Intensivstation. Neben der parallelen Durchführung von therapeutischen Maßnahmen und einer verdichteten Diagnostik im Team gilt es, im Schockraum diverse Schnittstellen zu optimieren.